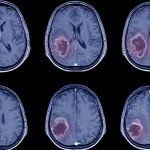
Como evitar o Câncer de Cólon
Câncer de Cólon A morte do ator Chadwick Boseman, de 43 anos, comoveu admiradores ao redor do mundo. O intérprete do personagem Pantera Negra lutava contra um câncer de cólon há quatro anos. O caso chama a atenção para a...
Read More